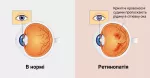
Ретиніт – це запальне захворювання сітківки ока, яке може призводити до серйозних проблем із зором і навіть сліпоти. Сітківка, тонка шарова структура, що вистилає задню частину ока, відповідає за сприйняття світла та передачу зорової інформації до мозку. Пошкодження сітківки через запалення серйозно впливає на здатність бачити.
Запалення в сітківці може виникати з різних причин, включаючи інфекції, аутоімунні розлади та генетичні фактори. Інфекції, такі як бактеріальні або вірусні, можуть безпосередньо впливати на сітківку, викликаючи її запалення. Аутоімунні процеси, коли імунна система атакує власні тканини, також можуть бути причиною ретиніту. У деяких випадках захворювання має генетичний характер, що зумовлює розвиток ретиніту у певних сім'ях.
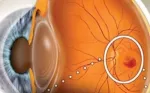
Сітківка – це важливий компонент зорової системи, що виконує роль своєрідного "екрана", на який проектується зображення. Вона складається з фоторецепторів (палички та колбочки), які перетворюють світлові сигнали в нервові імпульси. Ці імпульси потім передаються зоровому нерву до мозку, де вони обробляються і формують зоровий образ. При ретиніті запалення може пошкодити ці фоторецептори та інші клітини сітківки, що призводить до погіршення зору або його втрати.
Ретиніт може мати значний вплив на якість життя пацієнтів. Симптоми, такі як зниження гостроти зору, поява темних плям у полі зору, зниження здатності бачити в умовах слабкого освітлення, можуть обмежувати повсякденну діяльність. Люди з ретинітом часто стикаються з труднощами у виконанні простих завдань, таких як читання, водіння автомобіля чи навіть орієнтація у просторі.
Причини виникнення
Ретиніт – це запальне захворювання сітківки, яке може мати різноманітну етіологію. Однією з основних причин розвитку ретиніту є інфекційні агенти. Віруси, бактерії, грибки та паразити можуть спричиняти запалення сітківки. Наприклад, цитомегаловірус часто є причиною ретиніту у людей з ослабленим імунітетом, таких як пацієнти з ВІЛ/СНІДом. Інфекції можуть проникати в сітківку через кровотік або через сусідні тканини ока.
Аутоімунні захворювання також відіграють значну роль у розвитку ретиніту. У цих випадках імунна система помилково атакує власні клітини сітківки, спричиняючи запалення та пошкодження тканин. Такий стан може бути пов'язаний із системними аутоімунними захворюваннями, як-от саркоїдоз або системний червоний вовчак.
Генетичні фактори також можуть бути причиною ретиніту. Деякі форми ретиніту, такі як пігментний ретиніт, мають спадковий характер і передаються з покоління в покоління. Мутації в певних генах можуть призводити до розвитку цього захворювання, впливаючи на функцію фоторецепторів і інших клітин сітківки.
Механізм розвитку
Патогенез ретиніту включає складний каскад подій, що починається з початкового пошкодження клітин сітківки. Коли інфекційні агенти проникають у сітківку, вони викликають гостру запальну реакцію. Імунна система реагує на присутність патогенів, залучаючи лейкоцити та інші захисні клітини до місця інфекції. Цей процес призводить до виділення різних медіаторів запалення, таких як цитокіни та хемокіни, що посилює запальну реакцію.
В випадку аутоімунного ретиніту, імунна система атакує здорові клітини сітківки, сприймаючи їх як чужорідні. Це призводить до хронічного запалення, що може спричиняти постійне пошкодження тканин. Згодом відбувається руйнування фоторецепторів, що негативно впливає на здатність сприймати світло та передавати зорову інформацію до мозку.
Генетичні форми ретиніту зазвичай пов'язані з дефектами в генах, які кодують білки, необхідні для нормальної функції сітківки. Наприклад, мутації в генах, відповідальних за структуру і функцію фоторецепторів, можуть призводити до їх дегенерації. У таких випадках захворювання розвивається поступово, призводячи до поступової втрати зору.
Класифікація ретиніту
Типи ретиніту
Ретиніт класифікується за кількома критеріями, включаючи етіологію та клінічні особливості. Одним із найпоширеніших типів є пігментний ретиніт, спадкове захворювання, що призводить до прогресуючої дегенерації сітківки. Інфекційний ретиніт виникає внаслідок інфекційних агентів, таких як віруси, бактерії або грибки. Алергічний ретиніт розвивається через алергічні реакції на певні речовини. Існують також інші форми ретиніту, зумовлені різними причинами, такими як травми або системні захворювання.
Клінічні прояви кожного типу
Пігментний ретиніт зазвичай починається з поступового погіршення нічного зору, що є наслідком втрати функції паличок – фоторецепторів, відповідальних за сприйняття світла при низькій освітленості. Згодом пацієнти помічають звуження периферичного зору, що призводить до так званого "тунельного зору". На пізніх стадіях хвороби можливе значне зниження центрального зору, що ускладнює виконання повсякденних завдань.
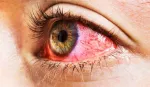
Інфекційний ретиніт має різноманітні клінічні прояви, залежно від збудника. Наприклад, цитомегаловірусний ретиніт у пацієнтів з імунодефіцитом може проявлятися болем в оці, зниженням гостроти зору та появою плаваючих помутнінь у полі зору. Герпетичний ретиніт часто супроводжується болем та запаленням, а також може призводити до відшарування сітківки, що вимагає негайного медичного втручання.
Алергічний ретиніт зазвичай проявляється сезонно або після контакту з алергенами. Пацієнти скаржаться на свербіж, почервоніння очей та набряк повік. Можливе зниження зору через набряк сітківки, хоча цей стан зазвичай тимчасовий і покращується після усунення алергену та застосування протизапальних препаратів.
Інші форми ретиніту можуть мати специфічні симптоми залежно від їх причини. Наприклад, травматичний ретиніт часто супроводжується раптовим погіршенням зору, болем та появою крововиливів у сітківці. Ретиніт, пов'язаний із системними захворюваннями, такими як діабет або васкуліти, може проявлятися поступовим зниженням зору, крововиливами у сітківку та набряком макули.
Діагностика ретиніту
Методи діагностики
Діагностика ретиніту є складним процесом, що вимагає використання сучасних технологій та ретельного обстеження пацієнта. Один із найважливіших методів – офтальмоскопія, яка дозволяє лікарю детально оглянути сітківку. Під час процедури лікар використовує спеціальний прилад – офтальмоскоп, що дозволяє бачити внутрішні структури ока. Це допомагає виявити ознаки запалення, набряк, крововиливи або інші патологічні зміни в сітківці.
Флюоресцентна ангіографія є ще одним важливим методом діагностики. Вона включає введення флюоресцентного барвника у вену пацієнта та подальше фотографування сітківки спеціальною камерою. Це дозволяє виявити порушення кровообігу в сітківці та ідентифікувати ділянки запалення або ушкодження.
Електроретинографія (ЕРГ) використовується для оцінки функції сітківки. Цей метод вимірює електричну активність фоторецепторів у відповідь на світлові стимули. Він є корисним для визначення ступеня пошкодження сітківки, особливо у випадках пігментного ретиніту, де фоторецептори поступово втрачають свою функцію.
Генетичне тестування може бути корисним у випадках підозри на спадкові форми ретиніту. Аналіз ДНК дозволяє виявити мутації в генах, пов'язаних із захворюванням, що допомагає підтвердити діагноз та визначити прогноз для пацієнта.
Диференціальна діагностика
Диференціальна діагностика ретиніту є важливим етапом у процесі встановлення точного діагнозу. Вона включає виключення інших захворювань сітківки, які можуть мати схожі клінічні прояви. Одним із таких захворювань є діабетична ретинопатія, яка може спричиняти набряк та крововиливи у сітківку, подібні до ретиніту. Відрізнити ці стани допомагають ретельний анамнез та додаткові обстеження, такі як вимірювання рівня цукру в крові.
Інше захворювання, що потребує виключення, – це відшарування сітківки, яке може супроводжуватися раптовою втратою зору та появою плаваючих об'єктів у полі зору. Офтальмоскопія та флюоресцентна ангіографія допомагають виявити відшарування та відрізнити його від запальних процесів при ретиніті.
Запальні захворювання, такі як увеїт, також можуть мати подібні симптоми, включаючи болючість, почервоніння очей та зниження зору. Важливим аспектом диференціальної діагностики є визначення локалізації запального процесу та його поширення на інші структури ока, що може бути виявлено за допомогою офтальмоскопії та ультразвукового дослідження.
Лікування ретиніту
Медикаментозна терапія
Лікування ретиніту починається з медикаментозної терапії, яка спрямована на зменшення запалення і запобігання подальшому пошкодженню сітківки. Залежно від причини ретиніту, застосовують різні групи ліків. Протизапальні препарати, такі як кортикостероїди, є основним засобом для зниження запального процесу. Вони можуть призначатися у вигляді крапель, таблеток або ін'єкцій. При інфекційному ретиніті, викликаному бактеріями або вірусами, використовуються антибіотики або противірусні препарати відповідно. У випадках аутоімунного ретиніту призначають імуномодулюючі препарати, які допомагають контролювати активність імунної системи.
Хірургічне лікування
У випадках, коли медикаментозна терапія не приносить бажаного результату або захворювання прогресує, може знадобитися хірургічне втручання. Одним із методів є вітректомія – операція, при якій видаляють склоподібне тіло ока, що дозволяє отримати доступ до сітківки та видалити запальні осередки або відновити її цілісність. Ця процедура також використовується для видалення крововиливів або рубців, які можуть утворитися внаслідок запального процесу. Лазерна коагуляція є ще одним хірургічним методом, який застосовується для закріплення сітківки на місці та запобігання її подальшому відшаруванню. Лазерна коагуляція також може використовуватися для лікування новоутворених судин, які можуть бути причиною крововиливів у сітківку.
Інноваційні методи лікування
Сучасна медицина активно розвиває нові методи лікування ретиніту, які спрямовані на відновлення функцій сітківки та запобігання втраті зору. Одним із перспективних напрямків є генна терапія. Цей підхід полягає у введенні здорових копій генів у клітини сітківки з метою виправлення генетичних дефектів, які призводять до розвитку ретиніту. Генна терапія вже показала обнадійливі результати у лікуванні деяких форм пігментного ретиніту.
Інший інноваційний метод – використання стовбурових клітин. Ці клітини мають здатність до диференціації в різні типи клітин, включаючи фоторецептори. Введення стовбурових клітин у сітківку може сприяти відновленню пошкоджених тканин і поліпшенню зору. Незважаючи на те, що ці методи ще перебувають на стадії досліджень, вони відкривають нові перспективи для лікування ретиніту в майбутньому.
Профілактика та прогноз
Профілактичні заходи
Профілактика ретиніту включає кілька важливих аспектів, що допомагають знизити ризик розвитку захворювання та зберегти здоров'я сітківки. Регулярні огляди у офтальмолога є ключовим елементом профілактики, особливо для людей з підвищеним ризиком, таких як пацієнти з хронічними захворюваннями, як-от діабет або гіпертонія. Раннє виявлення запальних процесів у сітківці дозволяє своєчасно розпочати лікування і запобігти ускладненням.
Здоровий спосіб життя також відіграє важливу роль у профілактиці ретиніту. Збалансоване харчування, багате на антиоксиданти, вітаміни A, C і E, сприяє здоров'ю сітківки. Важливо також уникати паління, оскільки нікотин і токсини, що містяться у тютюні, можуть пошкоджувати кровоносні судини сітківки.
Для пацієнтів із генетичною схильністю до ретиніту генетичне консультування є важливим профілактичним заходом. Воно дозволяє оцінити ризик розвитку захворювання у майбутніх поколінь та вжити необхідних заходів для зниження цього ризику. У деяких випадках можуть бути рекомендовані регулярні генетичні тести для раннього виявлення мутацій, що призводять до ретиніту.
Прогноз для пацієнтів
Прогноз для пацієнтів з ретинітом значною мірою залежить від типу та стадії захворювання, а також від своєчасності та ефективності лікування. Наприклад, пігментний ретиніт зазвичай має прогресуючий характер, але раннє діагностування та відповідна терапія можуть значно уповільнити розвиток хвороби і зберегти зір на тривалий час. Інфекційний ретиніт, при своєчасному виявленні та лікуванні антибіотиками або противірусними препаратами, може мати сприятливий прогноз, з можливістю повного одужання або значного покращення стану.
Аутоімунний ретиніт вимагає постійного моніторингу та контролю за допомогою імуномодулюючої терапії. При ефективному лікуванні можливо досягти стабілізації стану та запобігти подальшому пошкодженню сітківки. Однак у випадках, коли захворювання вже призвело до значних структурних змін у сітківці, прогноз може бути менш сприятливим, і зусилля будуть спрямовані на збереження залишкового зору.
Інноваційні методи лікування, такі як генна терапія та використання стовбурових клітин, відкривають нові перспективи для покращення прогнозу у пацієнтів з генетичними формами ретиніту. Хоча ці методи ще перебувають на стадії досліджень, вони показують обнадійливі результати та можуть стати ключем до ефективного лікування в майбутньому.